Эндокринно - метаболические заболевания позвоночникаГиперпаратиреоидная остеодистрофия В основе заболевания лежит гиперпродукция паратгормона в результате первичной опухоли (чаще аденомы) околощитовидной железы. В норме паратгормон регулирует в первую очередь минеральный обмен кальция и фосфора в костной ткани. Повышение его секреции приводит к усиленному выведению почками фосфора, уровень содержания которого в крови снижается. Концентрация кальция в сыворотке крови умеренно увеличивается. Фосфор и кальций вымываются из кости, нарастает резорбция костной ткани. Нарушение гомеостаза костной ткани, дисбаланс остеобластических и остеокластических процессов со временем приводят к кистозной остеофиброзной перестройке костей - генерализованной остеодистрофии. Системные проявления гиперпаратиреоза включают поражение почек (уролитиаз), язвенную болезнь желудка, панкреатит, артериальную гипертензию, оссифицирующий кератит, катаракту. Биохимические показатели гиперпаратиреоза представлены гиперкальциемией, гиперкальциурией, гипофосфатемией, гиперфосфатурией; кроме того, в крови повышено содержание щелочной фосфатазы, мочевой кислоты и мукопротеинов. Рентгенологические изменения в костной ткани при гиперпаратиреозе характеризуются мелкопятнистым системным остеопорозом, субпериостальной резорбцией костей, субхондральной эрозией замыкательных пластинок, формированием внутриоссальных кист, гигантоклеточных опухолей, деформациями, лоозеровскими зонами перестройки, патологическими переломами. Типичный хондрокальциноз наблюдается в 25 % случаев первичного гиперпаратиреоза. Патологический процесс чаще начинается в костях кистей, особенно в средних фалангах пальцев; здесь лучше всего обнаруживается субпериостальная резорбция с выбросом костных спикул в мягкие ткани. Концевые фаланги могут практически полностью превращаться в фиброзные «мешочки». Проксимальный отдел большеберцовой кости, кости предплечья, плечевая кость, кости таза, черепа, стенки позвоночного канала обычно подвергаются выраженной субхондральной резорбции, в меньшей степени она представлена в фалангах стоп, диафизах костей ног. Резорбция лунок зубов проявляется пародонтозом с разрушением альвеолярных отростков, выпадением зубов. Субхондральные замыкательные пластинки разрушаются на площадках тел позвонков, в грудино-ключичном и акромиально-ключичном сочленениях. В локтевых и тазобедренных суставах, лонном сочленении определяется картина вторичного остеоартроза. Вздутие костей разрастающейся фиброретикулярной тканью лучше всего выявляется в фалангах пальцев, которые булавовидно расширены; кожа над ними синюшна, натянута. Ту же картину можно наблюдать в латеральных концах ключиц, передних отделах ребер, крыльях подвздошной кости. Костные кисты шаровидной формы, часто множественные, локализуются преимущественно в длинных и коротких трубчатых костях, в костях таза, черепа, ребрах; позже их можно видеть в позвонках, костях запястья и кисти. Множественные надломы в зонах кист, истинные патологические переломы костей приводят к деформациям грудной клетки, конечностей, прогрессирующему кифозированию грудного отдела позвоночника, снижению роста. В костях черепа наступает резорбция наружной и внутренней замыкательных пластинок; скопление фиброретикулярной ткани в диплоическом слое увеличивает толщину лобной и передневерхних отделов теменной кости; в нижних отделах теменной кости и парасагиттально обнаруживаются истончение и прогибание черепа внутрь; дно задней ямки опущено незначительно. Изменения в позвоночнике могут отличаться по распространенности и в зависимости от возраста больного, степени выраженности остеопороза, резорбтивных и репаративных процессов. Патологической перестройке наиболее подвержены грудные позвонки. У молодых они уплощаются, становятся двояковогнутыми за счет пролабирования в разрушенные 3аамыкательные пластинки сохранившегося межпозвоночного диска. При более выраженной патологии возникают компрессионные переломы тел одного или нескольких позвонков. Наличие в позвонках участков уплотнения имитирует рентгенологическую картину метастазов рака. У больных пожилого возраста гиперпаратиреоз резко усиливает дистрофические про явления в позвоночнике. Снижается высота дисков, происходит клиновидная деформация тел позвонков, рост передних остеофитов, нарастает кифоз в грудном и гиперлордоз в шейном отделе позвоночника, в котором развивается вторичный спондилоартроз. Изредка в телах, дужках и отростках образуются кисты. Патологические переломы могут возникать в различных отделах позвоночника в результате легкой травмы. Типичным спутником гиперпаратиреоидной спондилопатии являются переднее смещение CI, остеопороз и частичная резорбция зубовидного отростка CII. Кроме изменений в костных тканях гиперпродукция паратгормона приводит к активации коллагеназы с расслаблением и разрывами сухожильно-связочного аппарата, с разболтанностью, подвывихами в суставах. Наступают гипотония, гипотрофия мышц, особенно поясной и проксимальной мускулатуры. В мышцах и связках могут образовываться опухолевидные плотные скопления пирофосфата кальция, реже кристаллов мочевой кислоты. Первичный гиперпаратиреоз представляет собой медленно прогрессирующее заболевание. В течение многих лет в клинической картине преобладает астенический синдром. Отмечаются общая слабость, утомляемость, головные боли, бессонница, вегетативно-сосудистая дистония. Небольшие боли, припухлости суставов пальцев, гипотрофия мышц плечевого пояса редко настораживают врача и позволяют заподозрить гиперпаратиреоз или аденому паращитовидной железы. Больным выставляются различные диагнозы (неспецифический полиартрит, церебральный атеросклероз, неврастения, миопатия, шейный остеохондроз, цервикобрахиалгия), проводится безуспешное симптоматическое лечение. Тяжелый пародонтоз с выпадением зубов, мочекаменная и язвенная болезнь редко связываются воедино. Часто диагноз устанавливается в конечной стадии, характеризующейся грубыми деформациями кистей рук, позвоночника, грудной клетки с нарушением функции дыхания, хронической почечной недостаточностью. В то же время ранний диагноз заболевания вполне возможен с учетом клиники, рентгенографии, типичных биохимических нарушений и данных ультразвукового исследования, компьютерной томографии, которые обнаруживают опухоль паращитовидной железы. Своевременно проведенная операция - удаление аденомы паращитовидной железы приводит к практическому выздоровлению на первой стадии заболевания. Ликвидируются остеопороз, резорбция кости, восстанавливаются замыкательные пластинки. Клинические системные проявления, утомляемость, миопатический синдром, боли проходят. В поздней стадии с хронической почечной недостаточностью и хондрокальцинозом оперативное лечение не эффективно. Неврологические нарушения при гиперпаратиреоидной остеодистрофии не являются редкостью, но нечасто расцениваются правильно и перекрываются в далеко зашедшей стадии заболевания явной костно-суставной патологией и соматическими осложнениями. Вызванные гиперпаратиреозом мышечные изменения симулируют некоторые первичные нервно-мышечные заболевания. В этих случаях нервно-мышечные расстройства в основном связаны с гиперкальциемией и рассматриваются в качестве синдромов, у трети больных они бывают первыми признаками заболевания. Миопатический синдром представлен слабостью и гипотрофиями проксимальных мышц рук и ног. Часто он сочетается с диффузными болями в мышцах, костях, суставах. Могут наблюдаться болезненные судороги в мышцах типа крампи и повышение механической возбудимости мышц. Миалгии нередко сочетаются с оссифицирующим миозитом в исходной стадии заболевания. Псевдомиастенический синдром проявляется быстрой утомляемостью мышц, замедлением движений при выполнении пробы сгибания пальцев рук, при ручной работе, ходьбе. На позднем этапе болезни утомляемость сочетается с синдромом перемежающейся хромоты, связанным с кальцификацией сосудистых стенок. Туннельные синдромы являются результатом поражения суставов, связок, сухожилий с деформациями, кистозными костными выростами, патологическими переломами; они могут возникать на разных уровнях. Чаще сдавливаются плечевое сплетение, срединный нерв в запястном канале, наружный кожный нерв бедра, седалищный нерв. Вертеброгенный болевой синдром при гиперпаратиреоидной остеодистрофии (цервикокраниалгия, цервикобрахиалгия, торакалгия, люмбалгия) выражен в большинстве случаев умеренно. Из-за поражения мышечно-связочного аппарата нередко преобладают признаки нестабильности; боли усиливаются в вертикальном положении, при осевой нагрузке на позвоночник. Радикулярные синдромы в шейном отделе обусловлены спондилоартрозом; на втором месте по частоте стоят пояснично-крестцовые радикулопатии, преимущественно дискогенной природы; в грудном отделе корешково-симпаталгические синдромы обусловлены вторичным дистрофическим процессом в ребер но-позвоночных суставах и передними костными остеофитами тел позвонков. Атлантоаксиальная нестабильность выражена, как правило, незначительно и не приводит к поражению спинного мозга. Цервикальная миелопатия связана с вторичной оссификацией желтых связок, стенозом позвоночного и корешковых каналов в сочетании с гиперлордотической деформацией позвоночника. Поражение торакального отдела спинного мозга может наблюдаться при грубом кифозе, но чаще наступает в связи с травмой позвоночника, с патологическим переломом или кистозной, гигантоклеточной деформацией задних отделов позвонка. Изменения в черепе при гиперпаратиреозе ограничены в основном костями свода черепа, поэтому повреждений черепных нервов и ствола мозга, как это бывает при деформирующей дистрофии с базилярной импрессией, практически не наблюдается.
Почечная остеодистрофия Нефрогенные поражения скелета были известны давно, они изучены в основном в результате наблюдения за детьми, страдающими тяжелыми заболеваниями почек, аномалиями развития, поликистозом почек. Для обозначения наступающих при этом у больных костных изменений был предложен термин «почечный рахит», который отражает типичные деформации ног и грудной клетки с разрастанием реберных хрящей в виде «четок». Интерес к данной проблеме значительно возрос в последние десятилетия в связи с увеличением во всем мире числа больных с хронической почечной недостаточностью, подвергающихся гемодиализу, перенесших пересадку почки. Генерализованные костные проявления почечной остеодистрофии весьма разнообразны; они обусловлены нарушением электролитного обмена, потерей кальция (концентрация его в крови уменьшается, в моче увеличивается), недостаточностью витамина D, что приводит к развитию рахита, а также вторичным гиперпаратиреозом. Рентгенография выявляет пеструю картину в зависимости от стадии заболевания, преобладания типа нарушения обмена (например, от выраженности вторичной подагры и псевдоподагры). Кристаллы уратов, пирофосфата кальция могут откладываться в синовиальной оболочке суставов, в связках, в том числе в просвете позвоночного канала. В костях образуются очаги некальцифицированной «остеоидной» ткани, которая рентгенологически представляется участками остеосклероза в черепе, костях позвоночника, таза, в коротких трубчатых костях, что напоминает изменения при мраморной болезни или остеобластические метастазы рака. В длинных трубчатых костях у детей определяется остеопороз диафизов, у взрослых деминерализация центрального канала перекрывается краевым склерозом. Субпериостальный склероз чаще обнаруживается лишь в средних и концевых фалангах второго и третьего пальцев рук; выраженной деформации кистей не происходит. Типичны утолщения с обызвествлением передних концов ребер; диффузный остеосклероз отмечается при хроническом вялотекущем процессе в почках с субкомпенсированной ренальной недостаточностью. Особый интерес представляют морфологические изменения в позвоночнике. В одних случаях могут возникать очаги просветления, вздутия в теле и дужках позвонка; в других определяются причудливые деформации тел (лучше видны на профильной спондилограмме), структура и контуры их смазаны, в третьем варианте отмечается двусторонняя гиперплазия дужек, суставных отростков одного или нескольких позвонков со стенозом позвоночного канала, отложением кристаллов мочевой кислоты. Своеобразным острым клиническим синдромом является деструктивная неинфекционная спондилоартропатия у больных с хронической почечной недостаточностью, прошедших курс гемодиализа. В течение нескольких дней нарастает боль и фиксируется пораженный отдел позвоночника (чаще шейный или поясничный). На спондилограммах обнаруживаются снижение высоты диска на одном или нескольких уровнях, резорбция замыкательных пластинок в сочетании с очагами склероза, хрящевыми узелками. Признаки инфекции отсутствуют, биопсия устанавливает наличие в дисковом материале кристаллов пирофосфата кальция. Болевой синдром купируется через несколько месяцев. В остальных случаях почечная остеодистрофия представляет собой медленно текущий, относительно доброкачественный процесс без грубых деформаций костей и позвоночника. Нередко почечный синдром компенсирован, а клинические проявления ограничиваются анемией, астенизацией. У некоторых больных на первое место выходят сосудистые синдромы (акропарестезии, синдромы Рейно, перемежающейся хромоты), полиневропатия, которые отчасти связаны с внутрисосудистой кальцинацией артерий и вен. Редкие, но хорошо идентифицированные случаи миелопатии, компрессии конского хвоста, неврогенной перемежающейся хромоты связаны у этой категории больных со стенозом цервикального, торакального или поясничного позвоночного канала в результате утолщений тел, дужек, образования коричневых опухолей, отложения извести в позвоночном канале, патологических переломов. Акромегалия Заболевание развивается у людей среднего возраста, связано с наличием эозинофильной аденомы гипофиза, продуцирующей соматотропный гормон. Избыток гормона роста приводит к утолщению костей, хрящей и мягких тканей. В первую очередь увеличиваются размеры черепа, нижней челюсти, кистей, стоп и позвонков. Черты лица укрупняются и огрубляются; становится толстой, морщинистой кожа; усилена потливость, волосы становятся жесткими. От больного исходит специфический неприятный запах пота. За несколько месяцев на один-два номера увеличивается размер обуви, перчаток, головного убора. Гормон роста, подавляя секрецию инсулина, у половины больных вызывает развитие сахарного диабета. Прогрессирующий атеросклероз, артериальная гипертензия наблюдаются в большинстве случаев заболевания. Диагноз основывается на типичном внешнем виде больного, обнаружении увеличения размеров турецкого седла, закругления его формы на рентгенограмме, повышения уровня соматотропного гормона в крови, снижения толерантности к глюкозе, наличия гиперфосфатемии, гииперглюкозурии. С помощью магниторезонансного изображения или компьютерной томографии уточняются размеры и направление роста опухоли. Костно-суставные изменения у больных акромегалией помимо утолщения костей включают разрастание хряща, что приводит к гипермобильности суставов позвоночника с подвывихами. Со временем вновь образованный хрящ подвергается эрозии, суставная щель сужается, развиваются грубые остеофиты, субхондральный склероз. Кальцификаты образуются в связках, капсулах суставов, в местах прикрепления сухожилий. Наиболее часто вторичный остеоартроз поражает коленные, тазобедренные, плечевые, локтевые и голеностопные суставы; в кистях и стопах суставные изменения минимальны. Боли и воспаление в суставах нередко обусловлены выпадением в суставные ткани кристаллов уратов или пирофосфата кальция. Спондилопатия проявляется увеличением переднезаднего размера тел позвонков, гипертрофией суставных отростков, утолщением дисков и хрящей дугоотростчатых суставов, расслаблением связок. Возникает нестабильность, усиливаются кифоз в грудном, гиперлордоз в поясничном и шейном отделах. На этом этапе типичны боли в поясничном отделе, связанные с гипермобильностью позвоночника. В развернутой стадии заболевания снижается высота межпозвоночных дисков (они выпячиваются в просвет позвоночного канала); нарастающий спондилоартроз стенозирует корешковые каналы и усиливает сужение позвоночного канала на уровне нескольких сегментов. Эти изменения проявляются корешковыми болями (моно- или полирадикулярными), неврогенной перемежающейся хромотой, миелопатией. Радикулярные синдромы чаще наблюдаются на шейном и поясничном уровнях; кроме компрессии в межпозвоночном отверстии корешки подвергаются гиперплазии за счет утолщения оболочек, что увеличивает их ранимость в случае механических воздействий и при ишемии. Сочетание изменений в костной ткани, суставах, сухожилиях, мягких тканях и нервных стволах приводит к туннельным синдромам. Чаще других повреждаются срединный нерв в запястном канале, локтевой в кубитальном и гийеновом и большеберцовый в тарзальном канале. Нередко можно обнаружить признаки многоуровневой радикулоневропатии (например, поражение корешков С4, С5 плюс синдром запястного канала или радикулопатии L5 плюс тарзальный синдром). При оценке вертеброгенных поражений периферической нервной системы у больного акромегалией следует учитывать возможность перекрытия радикулярных и спинальных симптомов полиневропатией, которая чаще представлена сенситивным вариантом с болями и парестезиями в кистях рук и ногах. Мышечная слабость преобладает в поясной мускулатуре, в этих случаях возникает клиническая картина миопатического синдрома. В поздней стадии заболевания с поражением глазодвигательных нервов (птоз, анизокория, вялая зрачковая реакция), с выпадением ахилловых и коленных рефлексов, полирадикулярными болями может развиваться симптомокомплекс «акромегалического псевдотабеса». Миелопатия чаще проявляется синдромом перемежающейся неврогенной хромоты, нарастающей слабостью в ногах, появлением патологических стопных знаков. На цервикальном уровне можно обнаружить признаки амиотрофии и сирингомиелии, однако эти синдромы, как правило, выражены слабо и легко дифференцируются с соответствующими заболеваниями. Несмотря на яркую картину заболевания, акромегалия в ряде случаев диагностируется крайне поздно, когда головные боли, нарушение зрения (гипертензионный и хиазмальный синдромы), двоение в глазах (синдром кавернозного синуса) заставляют больного обратиться за помощью, а врача - направить его на рентгенограмму черепа, на которой выявляется опухоль турецкого седла. В настоящее время необходимо стремиться к возможно ранней диагностике акромегалии, так как имеются технические возможности нейрохирургического удаления микроаденомы, что позволяет полностью излечить больного. Гормональная и химиотерапия находятся: в стадии разработки.
Сахарный диабет Сахарный диабет - самая распространенная эндокринная патология человека, поражающая 1 - 5 % популяции. Инсулинозависимый диабет дебютирует уже в детском или молодом возрасте и подразделяется на аутоиммунный, вирусиндуцированный и генетически обусловленный. Этот тип диабета требует постоянного введения инсулина, характеризуется острым началом, ремиттирующе-прогрессирующим течением. Инсулинонезависимый диабет развивается постепенно у людей пожилого возраста на фоне ожирения, атеросклероза. Течение его стабильное, как правило, контролируется сульфаниламидными сахароснижающими препаратами, диетой. Тяжелые формы диабета сопровождаются выраженными нарушениями водно-электролитного, жирового и белкового обмена; возникает дефицит витаминов, развивается микроангиопатия; нарастают разнообразные дистрофические изменения в нервной системе и внутренних органах. Полигландулярная недостаточность сочетается при диабете с гиперпродукцией соматотропного гормона, который обусловливает, в частности, костные изменения в кистях и стопах, напоминающие таковые при акромегалии, но менее выраженные. Ряд токсико-метаболических последствий связан с длительным применением сорбитола, фруктозы, антидиабетических препаратов. Наиболее драматические проявления диабета - гипогликемические, кетоацидотические, гиперосмолярные и лакцидотические состояния, переходящие в кому с отеком мозга и острыми нарушениями церебрального кровообращения. Повторные гипогликемии и комы неминуемо приводят к энцефалопатии с психоорганическим дефектом, рассеянными микроочаговыми симптомами. Ишемические инсульты у больных диабетом отличаются большей тяжестью, выраженностью и стойкостью неврологического дефицита. Полиневропатия обнаруживается у подавляющего большинства больных сахарным диабетом. При стойкой компенсации заболевания признаки ее определяются у каждого пятого больного, при декомпенсированном диабете - в 90 % случаев. Диабетическая полиневропатия проявляется различными вариантами. Типичный, самый распространенный вариант представляет собой дистальную полиневропатию сенситивного типа с преобладанием парестезии в ногах и руках, гипорефлексией. Боли и парестезии усиливаются в ночное время, сопровождаются у ряда больных чувством жжения, синдромом «беспокойных ног», часто наблюдаются болезненные судороги в икроножных мышцах. В выраженной стадии заболевания развиваются вегетативно-трофические нарушения, вплоть до образования язв стопы, гангрены фаланг пальцев стоп, возникают парезы стоп и кистей рук. Второй вариант известен под названием диабетическая амиотрофия. Третий вариант поражения периферической нервной системы - множественный мононеврит, когда у больного появляются сочетанные невропатии бедренного, лучевого, малоберцового, лицевого и других нервов, которые могут возникать последовательно и, как правило, обратимы в случаях контроля диабета. Краниальная невропатия протекает с повреждением глазодвигательных нервов, несколько реже имеют место невралгии тройничного нерва, невропатия лицевого нерва или их сочетание. Характерны длительные ремиссии и рецидивы. Висцеральная полиневропатия связана с диффузным повреждением периферических волокон вегетативной нервной системы. Чаще всего у больных диабетом наблюдаются нарушения иннервации сердца в виде тахикардии, брадикардии, аритмий. Ортостатическая гипотензия проявляется синкопальными состояниями при переходе больных из горизонтального положения в вертикальное. Дискинезии желудка, кишечника, желчного пузыря проявляются болями в эпигастрии, вздутием живота, запорами или пароксизмами диареи, когда жидкий частый стул бывает до 10 раз в сутки, продолжается приступ один-два дня. Нарушение функции тазовых органов в виде задержки или недержания мочи, импотенция наблюдаются в той или иной степени у половины больных сахарным диабетом. Нейротрофические нарушения при сахарном диабете обусловлены сочетанным поражением гипоталамо-лимбико-ретикулярного комплекса, периферической и вегетативной нервной системы, обменными, микроциркуляторными и токсическими факторами. Многообразные изменения в коже представлены ее сухостью или гипергидрозом, истончением, межпальцевыми экземами, атрофическими пигментными пятнами, гипер- или гипотрихозом, алопецией, образованием множественных микроангиом, папиллом, грибковыми поражениями нопей, их ломкостью, утолщением, деформациями. Диабетическая остеоартропатия. Изменения в костно-суставном аппарате обнаруживаются у подавляющего большинства больных с тяжелым и средней тяжести диабетом. Чем длительнее заболевание, тем чаще проявляется артропатия суставов и позвоночника. Неврогенная остеоартропатия чаще встречается у женщин старше 40 лет, страдающих выраженной центральной и периферической невропатией. Излюбленная локализация поражения - суставы стопы и позвоночник. Заболевание развивается исподволь. Происходит лизис смежных поверхностей сустава, костные концы принимают причудливую форму, в просвете сустава могут определяться свободные костные фрагменты, преобладают остеосклеротические разрастания по краям костей, в мягких тканях. В позвоночнике обычно повреждаются два-три смежных двигательных сегмента. В первую очередь возникают деформации и резорбция дугоотростчатых суставов, происходит смещение, чаще ретролистез позвонков. Межпозвоночные пространства уменьшены, развиваются грубые клювовидные остеофиты, тела позвонков уплотнены, форма их изменена. Болевой синдром выражен обычно незначительно, однако он может усиливаться после неловкого движения, легкой травмы. В этот момент очередной патологический перелом вызывает кровоизлияние, отек мягких тканей, повышение температуры в области поражения. Ишемическая артропатия дистальных суставов стоп может наблюдаться у больных с выраженной ангиопатией и облитерирующим атеросклерозом нижних конечностей. Постепенно деформируются пальцы стоп, наступает лизис в сочетании с сухой гангреной ногтевых фаланг. Обменные остеоартропатии у больных сахарным диабетом представлены акромегалоидным синдромом. Сюда относятся диффузный остеопороз с преимущественным поражением кистей, стоп и позвоночника; утолщение фаланг, особенно ногтевых, пальцев рук, пястных и плюсневых костей стоп; гиперостоз диафизов длинных трубчатых костей; расширение остеофитов в апофизах; обызвествление сухожилий и связок. Гиперостоз позвоночника проявляется оссифицирующим лигаментозом, спондилезом. На краниограммах обнаруживается лобный гиперостоз, гиперпневматизация придаточных пазух носа, остеопороз костей свода, турецкого седла. У мужчин с поражением стоп и сосудов ног часто находят обызвествление артерий голеней, бедер, предплечий и кистей даже в возрасте 30 840 лет. Неспецифические дистрофические изменения в суставах и позвоночнике в виде первичного деформирующего остеоартроза, спондилеза и остеохондроза наступают у больных диабетом в среднем на 10 лет раньше, чем в популяции, и поражают к четвертому десятилетию жизни около 90 % больных. В половине случаев они сочетаются с остеопорозом, что способствует большой частоте патологических переломов позвонков с их клиновидной деформацией, усилением грудного кифоза и уплощением поясничного лордоза. Вертеброгенные поражения спинного мозга и его корешков при диабете встречаются гораздо чаще, чем диагностируются. Это и не удивительно, если вспомнить о большой распространенности среди больных диабетом центральной и дистальной полиневропатии, симптомы которой перекрывают признаки миелопатии и радикулопатии. Неврогенные остеоартропатии позвоночника могут проявляться синдромом нестабильности пораженного отдела позвоночника в сочетании с радикулопатиями или миелопатией, последняя может возникать в результате травмы позвоночника с патологическими переломами и вывихами позвонков. Спонтанная стабилизация позвоночника за счет костного анкилоза наблюдается нечасто. При нестабильности с выраженными неврологическими симптомами показано хирургическое лечение с выполнением спондилодеза с помощью металлических скоб. Цервикальная миелопатия чаще представлена амиотрофическим синдромом плечевого пояса и кистей в сочетании с легким парезом ног, реже присоединяются заднестолбовые знаки с сенситивной атаксией. Наиболее распространенная причина миелопатии - дегенеративный стеноз позвоночного канала, корешковых каналов с компрессионной радикуломиелоишемией и задние остеофиты тел позвонков в сочетании со спондилоартрозом, унковертебральными остеофитами. Торакальная миелопатия обусловлена грыжами нижнегрудных дисков, реже патологическими переломами грудных позвонков со смещением и повреждением дужек и суставных отростков. Поражение поясничного утолщения, конуса-эпиконуса, компрессия конского хвоста у большинства больных связаны с дегенеративным стенозом поясничного позвоночного канала в сочетании с нестабильностью. При оценке рефлекторных и корешковых синдромов у больных сахарным диабетом следует учитывать большую частоту периферических контрактур сухожилий (типа контрактуры Дюпюитрена), адгезивного периартрита плечевого сустава, гнойного артрита и спондилита. Септические осложнения протекают скрыто, а применение стероидов часто дает осложнения у этой категории больных.
Гипотиреоз Заболевание обусловлено снижением функции щитовидной железы в связи с ее первичным поражением (тиреоидиты, операции, опухоли, облучение, накопление 131I) или нарушением выработки тиреотропина в передней доле гипофиза либо тиреолиберина в гипоталамусе (опухоли или другие заболевания головного мозга) - вторичный гипотиреоз. Уменьшение содержания в крови и тканях гормонов Т3 и Т4 приводит к накоплению в них гликозаминогликанов и гиалуроновой кислоты, которые задерживают воду; возникает слизистый отек тканей (микседема), снижается основной обмен, развивается гипогликемия и гиперхолестеринемия. Основными клиническими симптомами гипотиреоза являются пастозность лица (особенно век и губ), тыльных поверхностей кистей и стоп, передней поверхности голеней, сухость, утолщение, шелушение кожи, повышенная ломкость ногтей, выпадение наружной части бровей, увеличение массы тела, гипотония, брадикардия, гипотермия, склонность к запорам. Больные вялы, малоподвижны, апатичны, сонливы; у них ослаблены внимание и память. Одной из постоянных жалоб больных гипотиреозом является зябкость, непереносимость холода (больные кутаются в теплую одежду). Встречается заболевание преимущественно у женщин среднего возраста. У детей врожденный гипотиреоз подразделяется на эндемический с зобом и спорадический с гипоплазией щитовидной железы. Оба состояния проявляются отставанием в психофизическом развитии (кретинизм). У больных гипотиреозом закономерно выявляются нервно-мышечные расстройства и остеоартропатия, которые с годами становятся основными инвалидизирующими симптомами заболевания. У большинства больных доминирует соматогенная астения, вегетативно-сосудистая дистония по гипотоническому типу с мигренозными приступами. При тяжелой форме заболевания развивается энцефалопатия с атаксией, акинетико-ригидным синдромом, эпизодами декомпенсации с оглушенностью, иногда переходящей в кому. Гипотиреоидная, гипотермическая кома возникает, как правило, под действием стрессовых факторов, травм, инфекций, операций. Характерны медленное, в течение нескольких суток, вхождение больного в кому, выраженная гипотермия (ниже 340о С), брадикардия (меньше 40 ударов в минуту), гиперхолестеринемия (больше 20 ммоль/л) при отсутствии четких очаговых неврологических симптомов. Полиневропатия сенситивного типа, поражение слуховых нервов с тугоухостью встречаются в 5 - 20 % случаев тяжелого и средней тяжести гипотиреоза. Туннельные невропатии наблюдаются в 10 % случаев, преимущественно у больных среднего и пожилого возраста с остеоартропатиями. Наиболее часто поражается срединный нерв в запястном канале, затем следует кубитальный синдром, реже локтевой нерв сдавливается в гийеновом канале и большеберцовый - в тарзальном. Гипотиреоидная миопатия (микседематозный атлетизм) обнаруживается почти у половины больных. Мышцы плечевого и тазового пояса, конечностей уплотнены, увеличены в объеме, болезненны при пальпации, сила снижена незначительно. В большинстве случаев усилена механическая возбудимость мышц. Могут отмечаться признаки нейротетании; крампи в кистях рук, стопах, икроножных мышцах возникают при физическом напряжении, переохлаждении. Изредка наблюдаются варианты с гипотрофиями и слабостью мышц проксимальной мускулатуры. Гипотиреоидная псевдомиотония выявляется в той или иной степени у большинства больных микседемой. Характерные признаки болезни - замедленные сокращения и расслабления мышц, которые определяются постоянно и не зависят от отдыха или нагрузки. Отсутствие типичного миотонического ровика, миотонической реакции при ЭМГ и классической электродиагностике отличает данный синдром от миотонии Томсена. Миастеноподобный синдром представлен умеренными птозами век, замедленной, тихой речью, затруднениями глотания, жевания, непереносимостью мышечной нагрузки. Электродиагностика определяет затухающие сокращения, снижение амплитуды мышечных потенциалов. Прозериновая проба отрицательная. Миофасциальные болевые синдромы, разнообразные миалгии - обычные спутники гипотиреоза. Гипотиреоидная остеоартропатия поражает суставы кистей, стоп, плечевые суставы, позвоночник. Артропатии могут нарастать постепенно, с годами или проявляются острыми олигоартритами, что связано с поражением суставных сумок и капсул в связи с выпадением кристаллов пирофосфата кальция. В тяжелых случаях может возникать деструкция суставных поверхностей с нестабильностью или анкилозированием суставов. Спектр вертеброгенных нарушений при гипотиреозе включает радикулярные синдромы, радикуломиелоишемию, миелопатию, однако чаще ограничивается спондилоартралгией на поясничном и шейном уровнях, которые нередко перекрываются другими нервно-мышечными синдромами микседемы. Заместительная гормональная терапия значительно облегчает большинство неврологических, мышечных и суставных поражений.
Гормональная спондилопатия Заболевание связано главным образом со снижением функции половых желез у лиц зрелого или пожилого возраста; гипофункция может быть первичной (при поражении яичников, яичек) или вторичной (при поражении гипофиза, гипоталамуса). Чаще болезнь развивается у женщин в постклимактерическом периоде. Дефицит половых гормонов, обладающих анаболическим действием, в сочетании с гипофункцией других эндокринных желез приводит к нарушению белкового и минерального обменов в костной ткани и развитию остеопороза. Недостаточное поступление или утилизация кальция, витаминов, соматические заболевания, гипокинезия, длительное применение антибиотиков, глюкокортикоидов, аминазина, транквилизаторов, сосудорегулирующих препаратов - факторы, способствующие деминерализации и ломкости костей. Снижение уровня половых гормонов сопровождается также гиперхолестеринемией, гиперлипидемией, ранним и лавинообразным развитием атеросклероза. Поражаются также и артерии, питающие позвоночник и спинной мозг. Быстро прогрессирует дистрофический процесс в позвоночнике, создаются условия для нарушений спинального кровообращения. Заболевание дебютирует синдромом вегетососудистой дистонии, тупыми болями в грудном и верхнепоясничном отделе позвоночника, усиливающимися после физической нагрузки, во второй половине дня. За ночь и после отдыха в кресле или постели боли проходят. Постепенно они генерализуются по всему позвоночнику, быстрая утомляемость которого снижает трудоспособность больных. При осмотре часто можно обнаружить кифосколиоз грудного отдела в сочетании с гиперлордозом шейного и поясничного отделов. Пальпация не выявляет точной локализации процесса, чаще определяется болезненность остистых отростков, паравертебральных точек на большом протяжении, крыльев подвздошной кости, грудины, ребер, ключиц, гребня большеберцовой кости. Как правило, со временем развиваются распространенная миофиксация, нейродистрофические изменения в мышцах, связках, суставах, к этому присоединяются множественные корешковые повреждения, сегментарные вегетативные нарушения в виде симпатоганглионевралгии. Симпаталгические боли в затылке, в области сердца, в животе с выраженной вазомоторной реакцией, ознобом, чувством страха смерти, нередко с развернутыми симпатоадреналовыми кризами весьма характерны для больных гормональной спондилопатией. Гипорефлексия, гипалгезия квадрантного или гемитипа, асимметрия температуры и артериального давления свидетельствуют о вовлечении в процесс всех отделов вегетативной нервной системы. Расстройства ЦНС представлены у большинства больных астеноипохондрическим или астенодепрессивным синдромом. При минимальных симптомах выпадения широкая ирритация вегетативной нервной системы приводит к полной потере трудоспособности у многих больных в поздней стадии заболевания. В основе диагностики гормональной спондилопатии лежит оценка спондилограмм. Нарастающий остеопороз на первой стадии представлен повышенной прозрачностью, истончением трабекул, потерей структурности позвонков; вторая стадия проявляется легкой клиновидной деформацией, усилением вогнутости площадок тел позвонков в нижнегрудном-верхнепоясничном отделе с усилением грудного кифоза; третья - выраженной деформацией позвоночника на уровне всех его отделов с формированием множественных «рыбьих», клиновидных и плоских позвонков, снижением высоты дисков; четвертая - множественными патологическими переломами тел позвонков, суставов, дужек с усилением деформаций позвоночника, развитием вторичного стеноза позвоночного и корешковых каналов. Неврологические проявления и осложнения гормональной спондилопатии в целом соответствуют стадии спондилографических нарушений. Первая и вторая стадии протекают с рефлекторными, вегетативными болевыми и корешковыми синдромами. На этом этапе радикулярные синдромы ограничиваются, как правило, верхнепоясничной локализацией, чаще они двусторонние и сопровождаются выпрямлением поясничного лордоза или фиксацией поясничного отдела позвоночника. В третьей стадии компрессия корешков наблюдается в шейном и грудном отделах. Могут выявляться корешково-сосудистые синдромы. Появляются симптомы перемежающейся неврогенной хромоты, миелопатии. Четвертая стадия заболевания сопровождается компрессией спинного мозга, сосудистыми спинальными и церебральными нарушениями в вертебробазилярном бассейне. Спинальные симптомы могут проявиться остро во время патологического перелома, травмы шейного отдела позвоночника или (что встречается чаще) миелопатия прогрессирует постепенно. На фоне радикулярных болей нарастают спастико-амиотрофические нарушения. Радикулоишемия и миелопатия развиваются на любом уровне спинного мозга. У многих больных стеноз позвоночного канала в течение многих лет проявляется клиническим синдромом перемежающейся хромоты с выраженным сосудистым компонентом и легкими тазовыми нарушениями. Из лабораторных тестов наибольшее значение для подтверждения диагноза имеют гиперхолестеринемия и резкое снижение уровня 17 стероидов в моче. Лечение гормональной спондилопатии требует длительной коррекции эндокринных нарушений с использованием анаболических и половых гормонов, витаминов Е, В6, B12, препаратов кальция. ЛФК, массаж, ортопедическая коррекция необходимы для улучшения костеобразования и сохранения мышечного «корсета». Стеноз позвоночного канала, массивные грыжи или выпячивания дисков лечатся расширенной ламинэктомией со стабилизацией позвоночника.
ОХРОНО3 Заболевание получило название по окраске, которую придают соединительной ткани (хрящам, склерам, барабанной перепонке, коже) полимеры гомогентизиновой кислоты. Их избыточное накопление в организме обусловлено дефицитом фермента печени - оксидазы гомогентизиновой кислоты, что происходит при наследственном заболевании алкаптонурии. Диагноз устанавливается по темно-коричневой окраске мочи, оставляющей яркие пятна на нижнем белье у детей и подростков. Отложение пигментов в клапанах сердца сопровождается шумами и легкой недостаточностью клапанов у 20 % больных. Самым ранним рентгенологическим признаком заболевания является обызвествление поясничных межпозвоночных дисков, которое обнаруживается в возрасте 20 - 30 лет. Диски быстро уменьшаются по высоте, тела позвонков сближаются. По всему лимбу тел позвонков образуются небольшие остеофиты, перекидывающиеся мостиками между соседними позвонками. Суставы позвоночника деформируются, анкилозируются. Связочный аппарат практически не окостеневает. Вторичный дистрофический процесс с годами распространяется в восходящем направлении, захватывая последовательно грудной и шейный отделы позвоночника. В поздней стадии диски превращаются в узкие полоски, на некоторых уровнях обнаруживается «вакуум-феномен». Могут возникать патологические переломы и деформации позвоночника. Несмотря на снижение высоты дисков, в 10 - 20 % случаев могут формироваться их грыжи и выпячивания, что нередко приводит к стенозированию позвоночного канала. Вторичный алкаптонурический остеоартроз поражает в основном крупные суставы: тазобедренные, крестцово-подвздошные сочленения, коленные и плечевые суставы. В коленных и плечевых суставах может образовываться выпот, содержащий остатки окрашенного хряща и кристаллы пирофосфата кальция; воспалительная реакция выражена, как правило, слабо. Крестцово-подвздошные сочленения резко сужены, их края склерозированы, но синдесмоз не наступает. В большинстве случаев при наличии грубых рентгенологических симптомов охроноза позвоночника неврологические проявления минимальны; преобладают жалобы на постоянные ноющие боли, дискомфорт, ограничение подвижности в пораженном отделе позвоночника. Миофиксация выражена незначительно. Грыжи дисков и корешковые синдромы развиваются в основном на поясничном уровне. Стеноз поясничного позвоночного канала с синдромом перемежающейся хромоты, конского хвоста обычно наблюдается в поздней стадии заболевания. Повреждения спинного мозга и миелопатия изредка наступают после легкой травмы позвоночника.
Гемохроматоз Болезнь характеризуется повышенным всасыванием и накоплением железа в органах и тканях. Чаще наблюдаются семейные случаи заболевания людей, имеющих антигены HLA А3 и В14 реже заболевание обусловлено избыточным потреблением железа, частыми переливаниями крови, циррозом печени. Частота гемохроматоза достигает 2: 1000. Симптомы заболевания складываются из гиперпигментации кожи, гепатомегалии, сахарного диабета. Гемохроматоз сердца проявляется увеличением его границ, тахикардией, мерцательной аритмией, экстрасистолией. Остеоартропатия встречается у 50 % больных в возрасте 40 - 60 лет, иногда она предшествует другим признакам заболевания. На кистях повреждаются преимущественно метакарпофаланговые и проксимальные межфаланговые суставы. Образуются твердые малоболезненные узелки на тыле кисти. Позже в процесс вовлекаются коленные, тазобедренные суставы и суставы стопы. Возникают кистевидные эрозии, умеренные пролиферативные изменения вокруг суставов, деформации и сублюксации. Спондилоартропатия представлена рентгенологической картиной, напоминающей охроноз, но изменения в большинстве случаев менее выражены в межпозвоночных дисках, чаще преобладает остеопороз позвоночника в связи с полигормональной недостаточностью. Могут возникать патологические переломы. Неврологические осложнения редки, чаще наблюдаются в далеко зашедших случаях. Типичен хронический болевой синдром с умеренной органической фиксацией пораженной области позвоночника.
Токсическая остеодистрофия Хроническая интоксикация многими металлами или галоидами, имеющими сродство к костной ткани, приводит к нарушению функции костных клеток, что вызывает развитие остеопороза, остеофиброза и повышенную ломкость костей. Свинцовые и висмутовые метафизарные полосы нередко обнаруживались у детей первого года жизни, матери которых лечились препаратами, содержащими данные металлы. Соединения стронция, цинка, фосфора, кремния, висмута, меди, железа могут сопровождаться аналогичными изменениями костной ткани, вплоть до ее остеомаляции.
ФЛЮОРО3 Профессиональная интоксикация связана с производством суперфосфатов и алюминия. Избыточное количество фтора может попадать с водой, фруктами и овощами в районах с почвами, богатыми фосфором и фтором. Рентгенологические изменения при флюорозе обнаруживаются в первую очередь в позвоночнике, костях таза и грудной клетки. Вначале появляется остеопороз со смазанностью рисунка костных структур. Во второй стадии выявляется остеосклероз в телах позвонков, ребрах, в крестцово-подвздошных сочленениях, утолщается кортикальный слой трубчатых костей, появляются признаки окостенения связок, сухожилий. Третья стадия характеризуется диффузным склерозом костей, оссификацией связок позвоночника с анкилозированием его и реберно-позвоночных сочленений, развивается стеноз позвоночного и костномозговых каналов. Отмечаются выраженные явления остеоартроза в тазобедренных суставах и позвоночнике; в то же время межпозвоночные диски практически не повреждаются. Поражение позвоночника представлено хронической вертебралгией преимущественно в пояснично-крестцовом и грудном отделах, ограничением подвижности во всех отделах позвоночника, скованностью. Спондилоартралгия, брахиалгия, люмбоишиалгия - обычные спутники заболевания. У 10 % больных развиваются симптомы миелопатии, неврогенной перемежающейся хромоты, обусловленные стенозом позвоночного канала, изредка поражаются корешки и периферические нервы по механизму туннельных невропатий.
Неврогенная остеоартропатия Грубое, обезображивающее поражение суставов и позвоночника может наблюдаться у больных со спинной сухоткой, сирингомиелией, дисплазиями спинного мозга, при тяжелых формах сахарного диабета и амилоидозной полиневропатии, врожденных сенсорных полиневропатиях и при других заболеваниях нервной системы. Потеря болевой и глубокой чувствительности приводит к утрате рефлекторной защиты сустава от чрезмерных нагрузок, что способствует повторным травмам и прогрессирующей дистрофии денервированного сустава. Клинически неврогенная артропатия представляет собой увеличенный в размерах, отечный, разболтанный, крепитирующий при движениях сустав с пальпирующимися костными фрагментами во флюктуирующем мешке. Несмотря на угрожающий вид сустава, в нем зачастую возможны значительные малоболезненные движения почти в полном объеме. Рентгенологически определяются лизис костных концов, огромные, причудливой формы остеофиты, свободные костные фрагменты, поперечные переломы. Позвонки теряют форму, подвергаются компрессии, возникают грубые подвывихи, обезображиваются и рассасываются суставные отростки. Диски нередко обызвествляются и плохо прослеживаются на уровне наиболее выраженного поражения. При сирингомиелии остеоартропатии наблюдаются у каждого четвертого больного, при этом чаще повреждаются плечевые, локтевые суставы, шейный отдел позвоночника, реже - суставы кистей, стоп. Спинная сухотка в 10 % случаев сопровождается поясничной спондилоартропатией, поражением коленных, реже других суставов ног. Полиневропатия у больных сахарным диабетом в 5 % наблюдений сочетается с артропатиями стоп, реже развивается спондилопатия.
Опухоли позвоночника Опухоли позвоночника представлены большой группой доброкачественных, злокачественных и метастатических новообразований, поражающих в первую очередь костную ткань и распространяющихся по мере роста в мягкие паравертебральные ткани и в сторону позвоночного и корешковых каналов, вызывая их стенозирование и компрессию нервнососудистых образований. Опухоли могут поражать один или несколько позвонков, имеют один или множественные очаги роста, инфильтрируют окружающие ткани, не имея четких границ, или растут экспансивно, отодвигая близлежащие ткани, оставаясь отграниченными от них. Остеолитические опухоли рассасывают костную ткань позвонков, остеопластические - уплотняют их структуру. Выход опухоли за пределы кости обозначается как экзофитный рост, расположение опухолевого узла внутри кости - как эндофитный. Нередко опухоль позвоночника длительно существует бессимптомно, проявляя себя клинически после травмы с патологическим переломом или с кровоизлиянием в опухоль и окружающие ткани. Типичным первым признаком опухоли позвоночника является боль в месте ее роста - локальная вертебралгия, или рахиалгия, которая может беспокоить больного в течение нескольких лет или месяцев. Боль глубинная, грызущая, усиливающаяся в ночное время. Местная боль и миофиксация в зоне поражения имеют тенденцию к распространению, постепенно выключая соседние двигательные сегменты, в результате чего наступает регионарная, затем генерализованная миофиксация. Боль также генерализуется, приобретает симпаталгические черты. Вследствие лизиса позвонка может наступить тяжелая нестабильность, обездвиживающая больного. Характерно неуклонно прогрессирующее течение. Следующий этап развития опухоли - присоединение неврологических синдромов, когда на фоне боли и деформации позвоночника появляются признаки поражения корешков, спинного мозга или конского хвоста. Каждый тип опухоли имеет специфические признаки в отношении темпа развития, локализации, спондилографических изменений. В целом среди опухолей позвоночника преобладают метастатические поражения злокачественными новообразованиями, в зрелом возрасте частота их достигает 90 %. Первичные опухоли чаще доброкачественные. У детей и подростков, как правило, встречаются эозинофильные гранулемы (опухолеподобное заболевание) и саркомы. Рассмотрим клинику, особенности диагностики и оценки рентгенологических симптомов наиболее распространенных опухолей позвоночника.
Гемангиома
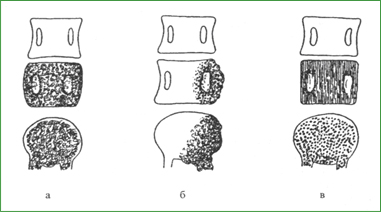
Гемангиома - самое распространенное новообразование позвоночника (частота в популяции около 10%), которое относительно редко проявляется клинически. Внутри костная доброкачественная опухоль состоит из сосудов капиллярного, кавернозного или венозного типа. Опухоли поражают тела позвонков, в 10 - 20 % случаев в процесс вовлекаются дужки и суставные отростки позвонков. Излюбленная локализация - средне- и нижнегрудной отдел позвоночника, далее следуют шейный и поясничный уровни. Гемангиомы с болями в позвоночнике и неврологическими осложнениями составляют 2 - 3 % всех спинальных опухолей. Известно несколько механизмов воздействия опухоли на нервно-сосудистые образования корешков, конского хвоста, спинного мозга и нервные рецепторы позвоночника. Первый заключается в увеличении размеров тела и дужки позвонка в результате экспансивного роста опухоли со стенозированием позвоночного и корешковых каналов. Анатомическая узость позвоночного канала в грудном отделе способствует компрессии спинного мозга. Второй механизм представлен эпидуральным распространением опухоли, переполнением ее сосудов при венозном застое, как это случается при выполнении тяжелого физического труда или во время беременности. Третий механизм связан с сосудистыми осложнениями: эпидуральным кровоизлиянием, варикозом, тромбозом вен, реже артерий, транзиторными нарушениями спинального кровообращения, инсультом или миелопатией. Четвертый - патологический перелом тела или дужки позвонка. Практически появление болевого синдрома и неврологического дефицита обусловлено взаимодействием перечисленных выше механизмов и зависит главным образом от эпидурального распространения новообразования, степени вовлечения дужки в опухолевый процесс и выраженности сегментарного стеноза позвоночного канала. Спондилографические признаки гемангиомы представлены: 1) увеличением тела позвонка, исчезновением его талии, баллонизацией, диффузным поражением позвонка; 2) трабекулярной, столбчатой или ячеистой структурой пораженной кости; 3) вовлечением в процесс дужек позвонка с увеличением и деформацией их ножек, суставных и остистого отростков; 4) утолщением, нечеткостью кортикального слоя кости; 5) отечностью и уплотнением мягких тканей; 6) преимущественной локализацией на уровне TIII - Т X (рис. 39). Изолированное поражение тела без значительной экспансии часто является случайной находкой и трактуется как скрытая ангиоматозная дистрофия. Активная гемангиома дебютирует локальной и рефлекторной болью, радикулярными и спинальными синдромами. В этих случаях дополнительно используются миелография и ангиография для уточнения источников опухолевого кровоснабжения и степени сдавления мозга. Методом выбора в настоящее время считается магниторезонансное исследование позвоночника, которое эффективно выявляет внутри- и внекостный компоненты гемангиомы. Активные опухоли с неврологическими нарушениями лечатся с помощью лучевого воздействия, которое оказывается достаточным для устранения даже выраженного парапареза. При тяжелом стенозе проводится комбинированная терапия, включающая эмболизацию питающих опухоль сосудов, ламинэктомию и облучение.
Остеобластома Остеобластома составляет 1 % всех первичных опухолей скелета. Излюбленная ее локализация - шейный и грудопоясничный отделы позвоночника. Практически в 100 % случаев поражается дужка и отростки позвонка. Среди больных с остеобластомой преобладают мужчины среднего возраста. Опухоль состоит из множественных кист, содержащих коричневого цвета остеоидно-сосудистое вещество с остеобластами; она расширяет и деформирует кость, выходя за ее пределы. Классическая рентгенологическая картина остеобластомы представляет собой очаг вздутия кости с четким дольчатым или извилистым краем со склерозом, шаровидной экстраоссальной тенью, покрытой «скорлупой». Злокачественный, литический, вариант опухоли распространяется на два соседних позвонка, поражает их тела, опухолевая ткань выходит за пределы позвоночника в виде бесструктурной массы. Клинически остеобластома проявляется длительной тупой болью в позвоночнике с регионарной миофиксацией, сколиозом в шейном и поясничном отделах. В среднем через 1,5 года присоединяется корешковый синдром. В1/3 случаев наступает компрессия спинного мозга, реже - нарушения спинального кровообращения. В целом остеобластома нередко имитирует картину экстрамедуллярной опухоли спинного мозга (невриномы, менингиомы). Примерно у 1/4 больных боли на первом этапе облегчаются приемом аспирина. Лечение опухоли с неврологическим дефицитом - хирургическое, заключающееся в удалении пораженной части позвонка со стабилизацией позвоночника. Рис. 39. Гемангиомы позвонков: а - гемангиома губчатого типа (вздутие, «бочкообразная» деформация, ячеистая структура тела пораженного позвонка); б - гемангиома с поражением 1/2 тела позвонка и дужки; в - гемангиома столбчатого типа (сглаженность талии, вертикальная исчерченность тела позвонка, изменение структуры, деформация дужек)
Остеоидная остеома Остеоидная остеома позвоночника относится к редким доброкачественным опухолям, чаще встречающимся в детском и молодом возрасте. Опухоль представляет собой небольшой очаг остеоидной ткани, окруженный широким кольцом склероза, расположенный чаще в дужке позвонка или остистом отростке, реже в теле позвонка. Окружающая кость утолщена, уплотнена. Эти изменения хорошо определяются с помощью КТ позвоночника. Типичным симптомом опухоли является выраженный болевой синдром. Боль в позвоночнике имеет признаки симпаталгии, грызущая, изнуряющая. Часто приступообразно усиливается в ночное время, сопровождается повышением температуры тела, потливостью. В большинстве случаев аспирин значительно уменьшает боль. Часто поражается грудной отдел позвоночника. Отмечается дефанс паравертебральной мускулатуры, гомолатеральный сколиоз. Компрессия корешков и спинальные симптомы наблюдаются в редких случаях. Хондрома Хондрома - редкая опухоль позвоночника, состоящая из хрящевой ткани и поражающая в основном дужку и отростки позвонков. На спондилограммах опухоль представляет собой образование округлой формы, крапчатой структуры с ровным четким контуром. Очаг в теле «раздувает» позвонок; повышенная прозрачность (остеопороз) соседствует с мелкими очагами обызвествления. Обычно опухоль как безболезненная припухлость обнаруживается случайно после удара при ощупывании спины. Неврологические симптомы связаны с компрессией корешков и спинального нерва при расположении опухоли в области межпозвоночного отверстия или на поперечном отростке; рост ее в сторону позвоночного канала приводит к сдавлению спинного мозга. Неприятной особенностью опухоли являются частые рецидивы после хирургического удаления и склонность к озлокачествлению. Саркома Саркома представляет собой злокачественную опухоль с инфильтрирующим ростом вдоль длинника позвоночника и внутри позвоночного канала. Опухоль развивается из ретикулоэндотелиальной ткани и представляет собой однородную мягкотканую массу серого цвета; гистологически состоит из клеток круглой или овальной формы, монотонно покрывающих все поле зрения. Источником опухолевого роста может явиться любая ткань позвоночного столба, она может также возникать в результате злокачественного перерождения хондромы или дисплазий позвоночника. Саркома выявляется преимущественно у детей и молодых людей до 40 лет. В большинстве случаев поражается пояснично-крестцовый отдел позвоночника. Боль интенсивная, нарастает в течение нескольких недель или месяцев, «растекаясь» вдоль позвоночника. На первых этапах обычно диагностируется люмбалгия или люмбоишиалгия. Вскоре присоединяются корешковые синдромы, поражение конского хвоста. Преобладают симптомы раздражения, боли, парестезии, которые становятся непереносимыми. Выражен корешково-менингеальный синдром, резко положителен симптом Ласега-Кернига. Опухоли грудной локализации быстро приводят к нижнему парапарезу, тазовым нарушениям. Пальпаторно над зоной расположения опухоли определяются болезненная припухлость, нередко гиперестезия; повышается кожная температура. Нарастают симптомы интоксикации, недомогание, похудение, общая слабость. Увеличивается СОЭ, снижается уровень гемоглобина, количество эритроцитов, происходит сдвиг лейкоцитарной формулы влево. Спондилографические данные не патогномоничны; чаще лишь в поздней стадии опухоли обнаруживаются участки остеопороза или остеосклероза без четкого отграничения от окружающей костной ткани; отмечаются патологические компрессионные переломы. Сцинтиграфия обнаруживает горячий очаг на уровне нескольких позвонков. При пояснично-крестцовой локализации люмбальная пункция часто не удается, через просвет иглы поступает кровь. Миелография выявляет циркулярное сдавление дурального мешка на уровне двух-трех сегментов. Полное удаление опухоли практически невозможно, после операции быстро наступает рецидив. В ряде случаев саркома может оказаться чувствительной к лучевой терапии; в этих случаях прогноз улучшается, хотя остается сомнительным.
|